- Hartwig S et al. Estimation of the epidemiological burden of HPV-related anogenital cancers, precancerous lesions, and genital warts in women and men in Europe: Potential additional benefit of a nine-valent second generation HPV vaccine compared to first generation HPV vaccines. Papillomavirus Res 2015;1:90-100.
- AMWF. 082/002 – S3-Leitlinie zur Impfprävention HPV-assoziierter Neoplasien. Stand: 12/2013.
- Gätje R et al. Kurzlehrbuch Gynäkologie und Geburtshilfe. Georg Thieme Verlag KG Stuttgart, 2015.
- Robert Koch-Institut: Epidemiologisches Bulletin 01/2017; 1-16.
- Robert Koch-Institut: Schutzimpfung gegen Humane Papillomaviren (HPV): Häufig gestellte Fragen und Antworten. https://www.rki.de/SharedDocs/FAQ/Impfen/HPV/FAQ-Liste_HPV_Impfen.html, eingesehen am 03.03.2017.
- Fachinformation GARDASIL® 9; Stand: Januar 2017.
- Ed Uthman. Squamous Carcinoma of Cervix. https://www.flickr.com/photos/euthman/218889487/, eingesehen am 22.03.2017
Hoch-Risiko-HPV-Genotypen – Krebsvorstufen und Gebärmutterhalskrebs
Onkogene Hoch-Risiko-HPV-Genotypen 16, 18, 31, 33, 45, 52 und 58 verursachen europaweit schätzungsweise 89,0 % aller HPV-positiven anogenitalen Krebserkrankungen. Die Genotypen 16 und 18 sind mit 72,8 % darunter am häufigsten vertreten.<sup>1</sup>
Mehr Informationen finden Sie im Infocenter 'Frauengesundheit'
Klassifizierung HPV-induzierter Krebsvorstufen und Karzinome
Zervikale intraepitheliale Neoplasien (CIN) sind nicht-invasive, präkanzeröse Epithelveränderungen, die durch die Hoch-Risiko-HPV-Genotypen 16, 18, 31, 33, 45, 52 und 58 verursacht werden können. Die Einteilung erfolgt in drei Grade: CIN 1 = leichte Dysplasie; CIN 2 = mittelschwere Dysplasie; CIN 3 = schwere Dysplasie oder auch Carcinoma in situ. Auch weitere intraepitheliale Neoplasien (IN), wie vaginale IN (VAIN), vulväre IN (VIN) anale IN (AIN) und penile IN (PIN), können zum Teil mit Hoch-Risiko-HPV-Genotypen assoziiert sein.2
Diagnostik und Therapie HPV-induzierter CIN
Der Verdacht auf eine intraepitheliale Neoplasie wird in den meisten Fällen über eine auffällige Exfoliativzytologie der Zervix (PAP-Abstrich) gestellt.3 Bei einem auffälligen PAP-Abstrich erfolgt die weitere Abklärung mittels Kolposkopie mit histologischer Untersuchung. Diese Vorgehensweise ist der internationale Goldstandard im Rahmen der minimal invasiven Diagnostik.2
Das therapeutische Vorgehen richtet sich nach dem Schweregrad der Präkanzerose, dem Typ der Transformationszone sowie dem Alter und dem Wunsch der Patientin.2 Bei einer CIN 1 und 2 besteht das weitere Vorgehen zunächst darin, alle 3-6 Monate regelmäßige kolposkopische Kontrollen durchzuführen, da es auch zur spontanen Rückbildung der Läsionen kommen kann. Bestehen die Veränderungen (CIN 1 und 2) über ein Jahr weiter, sollte das betroffene Epithel durch eine Konisation entfernt werden. Eine CIN 3 muss durch die Konisation im Gesunden entfernt werden.3 Ziel einer operativen Therapie ist die vollständige Destruktion der Transformationszone mit allen neoplastischen Läsionen.2
Gebärmutterhalskrebs
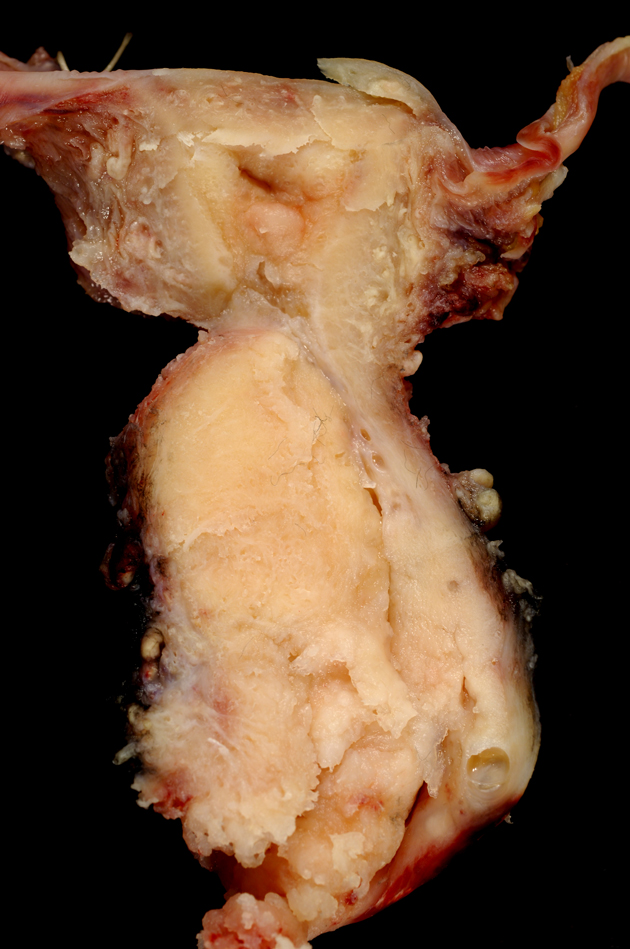
Das Zervixkarzinom ist weltweit der häufigste maligne Genitaltumor der Frau. In über 99 % der Zervixkarzinome können onkogene Hoch-Risiko-HPV-Genotypen nachgewiesen werden. Etwa 80 % der Zervixkarzinome sind Plattenepithelkarzinome (Abbildung 1) und rund 20 % Adenokarzinome.3
Abbildung 1: Plattenepithelkarzinom des Gebärmutterhalses (Cervix uteri).7
Die Stadieneinteilung von Zervixkarzinomen kann nach FIGO-Stadium oder TNM-Klassifikation erfolgen. Frühe Tumorstadien sind überwiegend unsymptomatisch. Typische Symptome in fortgeschrittenen Stadien können unter anderem abnorme Blutungen oder Kontaktblutungen, übel riechender Fluor, Schmerzen im Unterleib oder Lymphödeme sein.3
Die Diagnostik besteht bei auffälliger gynäkologischer Untersuchung aus einer Knipsbiopsie für eine histologische Befundung. Weitere Untersuchungen, um das Ausmaß der Tumorausbreitung zu beurteilen, bestehen unter anderem aus Sonografie von Leber und Nieren, Röntgenaufnahmen der Lunge, Zystoskopie und Rektoskopie. Auch können in fortgeschrittenen Stadien (ab Stadium FIGO IB) CT oder MRT des kleinen Beckens zur Einschätzung der lokalen Ausbreitung sinnvoll sein.3
Ein Zervixkarzinom kann sich im Zervixkanal oder auf der Ektozervix entwickeln. Die Metastasierung erfolgt überwiegend lymphogen in die pelvinen Lymphknoten und weiter in die paraaortalen Lymphknoten. Hämatogene Metastasen sind seltener und betreffen am häufigsten die Lunge und in seltenen Fällen die Leber.3
Die Standardtherapie früher Stadien (FIGO IA-IIB) des Zervixkarzinoms besteht aus einer Operation, wie beispielsweise einer Konisation, Hysterektomie oder Exenteration. In fortgeschrittenen Stadien ist in der Regel eine Radiochemotherapie angezeigt.3
Die 5-Jahres-Überlebensrate des Plattenepithelkarzinoms liegt bei etwa 68 % und die des Adenokarzinoms bei 48 bis 65 %. Die meisten Rezidive treten innerhalb von drei Jahren nach Primärdiagnose auf.3
HPV-Prophylaxe
Die S3-Leitlinie zur Impfprävention HPV-assoziierter Neoplasien von 2013 sowie die STIKO (Ständige Impfkommission am Robert Koch-Institut) empfehlen eine möglichst frühzeitige Impfung gegen HPV aller Mädchen ab dem 9. Lebensjahr.2,4 Die Effektivität der Impfstoffe gegen HPV ist am höchsten, wenn noch keine Infektion erfolgt ist. Daher sollte die Grundimmunisierung noch vor dem Beginn der sexuellen Aktivität erfolgen.5
GARDASIL® 9
Seit 2015 in Deutschland der nonavalente HPV-Impfstoff GARDASIL® 9 zugelassen. Dieser ist zur aktiven Immunisierung von Personen ab einem Alter von 9 Jahren gegen Vorstufen maligner Läsionen und Karzinome der Zervix, Vulva, Vagina und des Anus, die mit den Hoch-Risiko-HPV-Typen 16, 18, 31, 33, 45, 52 und 58 assoziiert sind und gegen Genitalwarzen (Condylomata acuminata), die durch die Niedrig-Risiko-HPV-Typen 6 und 11 verursacht werden, indiziert. Die Sicherheit und Wirksamkeit bei Frauen ab einem Alter von 27 Jahren wurde nicht untersucht. GARDASIL® 9 kann bei Personen im Alter von 9 bis 14 Jahren sowohl in einem 2-Dosen- als auch in einem 3-Dosen-Impfschema verabreicht werden. Personen ab dem Alter von 15 Jahren sollten nach einem 3-Dosen-Impfschema geimpft werden.6
Mehr Informationen finden Sie im Infocenter 'Frauengesundheit'