Bei anhaltenden Kopfschmerzen kann ein Blick in die Augen lebensrettend sein
Die Diagnosestellung einer Sinusvenenthrombose gestaltet sich durch die heterogene Symptomatik oft als schwer. Ein Blick in die Augen kann oft lebensrettend sein.
28% der Sinusvenenthrombosen gehen mit einer Papillenschwellung einher
Die Diagnosestellung einer Sinusvenenthrombose gestaltet sich durch die heterogene Symptomatik oft als schwer. Ein Blick in die Augen kann oft lebensrettend sein. Bei der Funduskopie kann sich hier eine Papillenschwellung, zeigen. Diese Morphologie wird oft von anhaltenden Kopfschmerzen begleitet. Die meist einseitigen Kopfschmerzen sind im retroorbitalen oder auch frontalen Bereich lokalisiert.
Eine Zunahme des intrakraniellen Drucks als Folge der venösen Stauung ist pathogenetisch relevant für diese Kopfschmerzen. Abhängig vom Ausmaß und der Lokalisation der venösen Thrombose können sich hierzu fokalneurologische Symptome dazugesellen. Hierzu zählen epileptische Anfälle sowie Lähmungserscheinungen. Verwirrtheit und Bewusstseinseintrübungen können ebenso auftreten. Der erhöhte Hirndruck kann zu einer beidseitigen Stauungspapille führen. Ein Grund hierfür ist, dass der Subduralraum des Gehirns mit dem Sehnerven in Verbindung steht. Der erhöhte Liquordruck kann zu einer Blockade des Axoplasmastroms der retinalen Ganglienzellen führen. Als Reaktion hierauf schwellen die Axone an. Im Verlauf können sich eine Ophthalmoplegie, eine bilaterale Schwellung der Augenlider und ein Exophthalmus entwickeln. Bei einer kavernösen Sinusvenenthrombose kann es zu einer Anisokorie, exzessiv erweiterten Pupillen und einem Sehverlust kommen. Die retinalen Venen können ebenfalls gestaut sein. In den meisten Fällen führt eine vom Gesicht weitergeleitete Infektion mit dem Staphylococcus aureus zu einer Sinusvenenthrombose.
Die Diagnosestellung einer Sinusvenenthrombose stellt oft eine Herausforderung dar. Die Symptomatik reicht von Kopfschmerzen, Erbrechen und Fieber bis hin zu Lähmungserscheinungen, epileptischen Anfällen und Koma und unterscheidet sich von PatientIn zu PatientIn. Es ist schon von Fällen berichtet worden, bei denen die betroffene Person über mehrere Monate hinweg unter Kopfschmerzen litt und erst eine weiterführende Diagnostik zur Diagnosestellung führte. Bei anhaltenden Kopfschmerzen ist es daher wichtig, die Patientin/den Patienten bei einer Ophthalmologin/einem Ophthalmologen vorzustellen. Ein Blick auf den Sehnervenkopf kann Leben retten. Immerhin kommt es bei rund 28% der betroffenen PatientInnen zu einer Papillenschwellung. Ein wissenschaftlicher Case Report aus dem Jahr 2014 hat eine bilaterale Papillenschwellung aufgrund einer Sinusvenenthrombose zum Thema. In den unten aufgeführten Fundusaufnahmen aus dieser Studie ist die Papillenschwellung ganz deutlich erkennbar.1
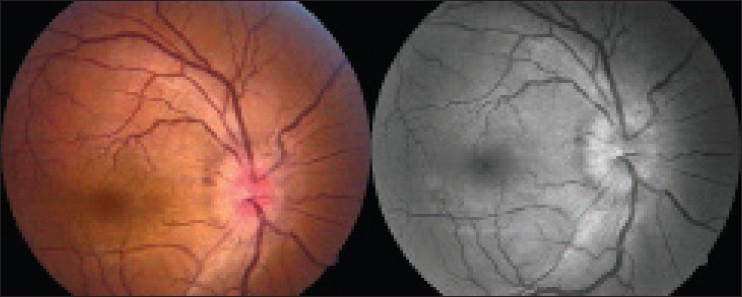
Abbildung 1: Es zeigt sich eine randunscharfe hyperäme Papille des rechten Auges. Die Paton-Linien sind als kreisförmige Striae im Bereich der inneren Grenzmembran erkennbar und lassen vermuten, dass hier ein Papillenödem vorliegt. Quelle1 © 2014 Shah S and Saxena D
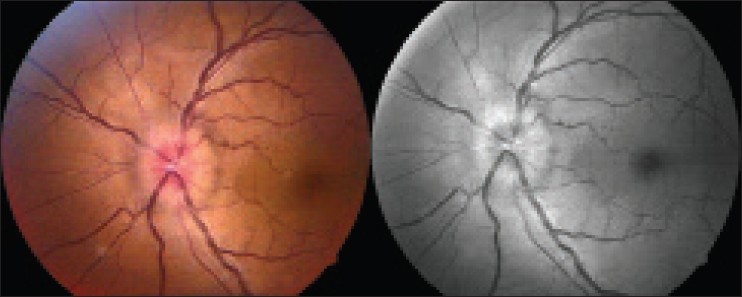
Abbildung 2: Auch am linken Auge stellt sich die Papille als hyperäm und randunscharf dar. Bildquelle1 © 2014 Shah S and Saxena D
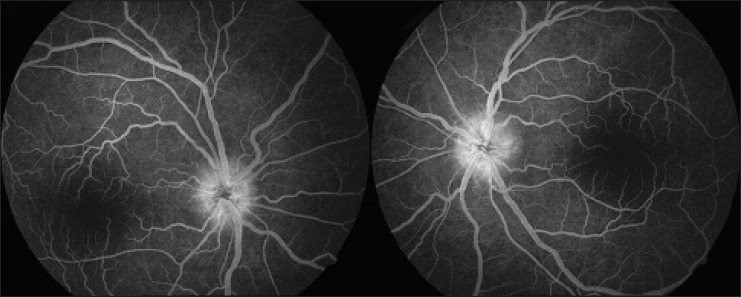
Abbildung 3: In der Fluoreszenzangiographie zeigt sich bereits in der Frühphase eine Leakage bei Papillenödem. Bildquelle1 © 2014 Shah S and Saxena D
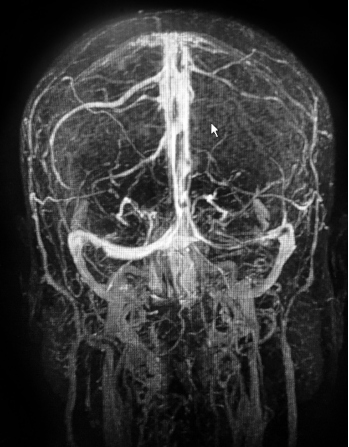
Abbildung 4: MRT-Aufnahme einer zerebralen Sinusvenenthrombose bei einer 52-jährigen Patientin; Bildquelle: Dr. Anumeha Singh. ACEP NOW. Singh American College of Emergency Physicians
Die zerebrale Sinusvenenthrombose ist eine äußerst seltene Apoplexform
Eine zerebrale Sinusvenenthrombose ist eine Apoplexform, bei der das venöse System des Gehirns thrombosiert. Dies führt zu einem cerebralen Infarkt in den benachbarten Regionen. Bei jungen Erwachsenen ist die zerebrale Sinusvenenthrombose für 0,5% bis 1% der Apoplexereignisse verantwortlich. Das mittlere Erkrankungsalter liegt bei 30 bis 40 Jahren. Hinsichtlich der Prävalenz überwiegt das weibliche Geschlecht im Verhältnis von 3:1. Ein Grund hierfür könnte die Einnahme oraler Kontrazeptiva sein. Eine Hormonersatztherapie und das Puerpurium zählen ebenso zu den Risikofaktoren für das Auftreten einer zerebralen Sinusvenenthrombose.2-5 Die jährliche Inzidenz liegt Schätzungen zufolge bei 1-1,5 Fälle/100.000 Einwohner.6
Die Impfstoff-induzierte prothrombotische Immunthrombozytopenie (VIPIT)
Eine Abwandlung dieser seltenen Erkrankung schaffte es in den letzten Monaten als Folge einer COVID-19-Infektion und in selteneren Fällen als unerwünschte Nebenwirkung der Impfung gegen COVID-19 zu trauriger Berühmtheit. Die Impfstoff-induzierte prothrombotische Immunthrombozytopenie (VIPIT) weist einige Besonderheiten auf: Hier geht ein Gefäßverschluss mit einer Thrombozytopenie einher. Die verminderte Anzahl an Blutplättchen kann mit einem erhöhten Risiko für Blutungsereignisse einhergehen. An der Haut sind punktförmige Blutungen oder blaue Flecken erkennbar. Es sollte nicht außer Acht gelassen werden, dass das Risiko für eine zerebrale Sinusvenenthrombose nach einer COVID-19-Infektion um ein Mehrfaches höher ist als nach einer Impfung gegen COVID-19. Verglichen mit der Allgemeinbevölkerung ist das Risiko für eine Sinusvenenthrombose nach einer COVID-19-Infektion um ein 100-faches höher. Dies legt eine erst kürzlich publizierte Studie aus Oxford nahe. Doch nicht nur der Vektorimpfstoff scheint ein erhöhtes Risiko für Sinusvenenthrombose mit sich zu führen. Die Forschungsgruppe fand heraus, dass die Inzidenz für eine Sinusvenenthrombose nach einer mRNA-Impfung gegen COVID-19 bei 22,7 pro Million lag.
Verglichen hierzu liegt die Inzidenz einer Sinusvenenthrombose in den ersten beiden Wochen nach COVID-19-Erkrankung bei 171 pro Million. Die Inzidenz für eine Sinusvenenthrombose nach Influenza betrug 51 pro Million. Die Daten wurden mittels TriNetX Analytics erhoben. Ausgewertet wurden die Datensätze von 81 Millionen Menschen. Gesucht wurde u.a. nach PatientInnen, die 2 Woche nach einer Infektion mit SARS-CoV2 erhöhte D-Dimere, erniedrigtes Fibrinogen und eine reduzierte Anzahl an Thrombozyten besaßen. Verglichen wurden die Daten mit den Datensätzen von PatientInnen nach Influenzainfektion und nach einer Impfung mit BNT162b2 (‘Pfizer-BioNTech’) oder mRNA-1273 (‘Moderna’). Ein erhöhtes Risiko für eine zerebrale Sinusvenenthrombose nach COVID-19-Infektion bestand bei den folgenden kardiovaskulären Grunderkrankungen: Stenose zerebraler/präzerebraler Arterien und intrakranielle Hämorrhagie. Das Risiko für einer Sinusvenenthrombose ist in den ersten beiden Wochen nach COVID-19-Infektion - verglichen mit einer Influenzainfektion oder einer Impfung gegen COVID-19 - signifikant erhöht.7
Referenzen:
1. Shah S. et al. (2014). Bilateral papilledema: A case of cerebral venous sinus thrombosis. Oman J Ophthalmol. 2014;7(1):33-34.
2. Saposnik G. et al. (2011). Diagnosis and management of cerebral venous thrombosis: a statement for healthcare professionals from the American Heart Association/American Stroke Association. Stroke. 2011;42(4):1158-1192.
3. McElveen W. A. et al. (2017). Cerebral venous thrombosis. Medscape website. Accessed Oct. 27, 2017.
4. Ferro J. M. et al. (2017). Etiology, clinical features, and diagnosis of cerebral venous thrombosis. UpToDate. Accessed Oct. 27, 2017.
5. Coutinho J. M. et al. Cerebral venous and sinus thrombosis in women. Stroke. 2009;40(7):2356-2361.
6. Kristoffersen E. S. et al. (2018). Cerebral venous thrombosis - epidemiology, diagnosis and treatment. Tidsskr Nor Laegeforen. 2018 Aug 20;138(12). English, Norwegian.
7. Taquet M. et al. (2021). Cerebral venous thrombosis: a retrospective cohort study of 513,284 confirmed COVID-19 cases and a comparison with 489,871 people receiving a COVID-19 mRNA vaccine. OSFHOME.